
«Если семья, в которой должен родиться нежизнеспособный ребенок, принимает решение сохранить беременность и дать ей разрешиться естественным путем, мы должны мыслить нестандартно, поскольку каждый такой случай уникален», – говорит Эльвира Парравичини, неонатолог, глава программы паллиативного ухода за новорожденными при Колумбийском университете.
Университетская клиника Irvin Medical Center в Нью-Йорке, в которой работает Парравичини, занимается перинатальным паллиативом с 2008 года. Начинали с 11 пациентов в год, сейчас за перинатальной паллиативной помощью обращается примерно 65 семей в год.
На прошедшей в Москве конференции «Развитие паллиативной помощи взрослым и детям» госпожа Парравичини рассказала, как в США устроено родовспоможение и дальнейший уход за детьми, которым суждено прожить от нескольких часов до нескольких дней.
Публикуем тезисы ее доклада, любезно предоставленного Ассоциацией хосписной помощи.
Важен не диагноз, а прогноз на жизнь

Программа комфортного паллиативного ухода за новорожденными появилась в университетской клинике Irvin Medical Center 12 лет назад. Инициатива фактически исходила от пациентов.
Просто в какой-то момент стали появляться женщины, которые, несмотря на то, что их детям внутриутробно были поставлены диагнозы, не совместимые с жизнью, не хотели прерывать беременность.
Врачи были вынуждены работать с такими роженицами и их детьми, делились опытом, поддерживали друг друга и пациенток, и постепенно это движение оформилось в готовую структуру со своим персоналом, рекомендациями, как действовать в той или иной ситуацией, а главное – со своей жизненной философией.
Поскольку доктор Парравичини – неонатолог, она исходила прежде всего из потребностей своих маленьких пациентов. «Во всех случаях главное для нас – это комфорт ребенка», – формулирует свое кредо Эльвира.
Эльвира Парравичини подчеркивает, что привыкла делить пациенток на несколько категорий, но исходит при этом не из диагноза, а из возможного исхода беременности.
Главное – это прогноз, опираясь на который неонатолог и ее коллеги заранее разрабатывают план действий.
Первая категория – матери, чьим детям были внутриутробно поставлены диагнозы, сопряженные с риском неблагоприятного исхода. Доктора ожидают, что, родившись, такие дети не проживут долго, хотя причины могут быть самые разные – патологии почек, анэнцефалия, синдром Патау, синдром Эдвардса, множественные пороки развития и другие диагнозы. Раньше родителей ставили в известность лишь о том, что их детям сразу же потребуется реанимация, теперь же им предлагают второй вариант – паллиативный уход.
Вторая категория – пациентки, у чьих детей нет точного диагноза, хотя и заметны проблемы на УЗИ. Врачи сообщают женщинам о том, что у ребенка есть риск преждевременной смерти, но добавляют, что диагноз будет уточнен уже после родов и прогноз, возможно, скорректируется как в лучшую, так и в худшую сторону. В этой категории часто встречаются разного рода патологии скелета и мозга, дыхательной системы, неуточненные генетические синдромы.
Третья категория – это женщины, чьим детям внтуриутробно был поставлен диагноз с потенциально не ясным прогнозом. Например, это пациенты с легочной гипоплазией, проблемами кардиологического характера, гидроцефалией. Таким родителям врачи говорят, что будут наблюдать за ребенком в процессе беременности и после родов и следовать за его состоянием. К таким детям применяют стандартные протоколы лечения, но если их состояние резко ухудшается, они становятся паллиативными больными.
Эльвира Парравичини уточняет, что, анализируя свой многолетний опыт, пришла к выводу: любой неонатолог сегодня должен иметь знания в области паллиативной помощи.
Cлушать, слушать и еще раз слушать

Когда диагноз более-менее ясен, неонатолог и акушер паллиативной команды беседуют с родителями. Семье объясняют, что происходит, и спрашивают, планируют ли они сохранить беременность. Эльвира Парравичини подчеркивает, что уже на этот этапе бывает важно обозначить, что избранная стратегия должна быть максимально безопасна как для матери, так и для ребенка, и учитывать интересы обоих.
На первой беседе доктора и семья также составляют предварительный план родов, уточняют ожидания семьи, ее желания и общий взгляд на ситуацию.
«Для некоторых семей приветствовать живого ребенка, познакомиться с ним и побыть рядом какое-то время очень важно, – поясняет Эльвира Парравичини. – В этом случае мы можем обсуждать вопрос о стимуляции родов на 37-38 неделе, имея в виду, что при некоторых диагнозах на более поздних сроках велик риск внутриутробной гибели. В каких-то случаях мы можем также обсуждать вариант кесарева сечения.
Для других семей, напротив, важнее следовать за природой, естественным ходом событий. Им мы не будем предлагать вызывать роды и осуществлять кардиомониторинг плода, поскольку они готовы к любому исходу».
Следующий этап – консилиум с участием множества специалистов. В отличие от того, как проходит такой консилиум в России (у нас на нем ставят диагноз и информируют семью о возможном исходе), в США цель этого мероприятия – построить доверительные отношения с семьей, стать одной командой.
«Мы должны описать семье возможные сценарии, лучший и худший, спросить родителей о том, что важно для них. Узнать их тревоги, надежды, ожидания, предложить разные решения на разные варианты развития событий. Мы должны слушать, слушать, слушать. Я подчеркиваю это», – поясняет доктор Парравичини.
Для родителей может быть важно описать свое состояние, говорить о чувствах. Часто даже просто беседуя с медиками, они становятся более осведомленными о серьезности диагноза, готовы к тяжелому исходу.
Разумеется, сотрудники программы паллиативного ухода за новорожденными не только беседуют. До родов они принимают множество самых разных решений. Назначают обследования, если они необходимы. Регулярно наблюдают ребенка и мать, чтобы включиться, если их состояние будет ухудшаться. Могут также быть назначены процедуры, пролонгирующие беременность: скажем, в случае, если у плода диагностирован поликистоз, и есть риск маловодия, женщине будут вводить физраствор, чтобы сохранить амниотическую жидкость.
В предродовом периоде также идет мощная работа со специалистами немедицинского профиля: с семьей сотрудничает соцработник, психологи, при необходимости – представители религиозных организаций. Помощь оказывается не только мамам и папам – учитывают состояние бабушек и дедушек, старших братьев и сестер.
Быть на руках у родителей, получать молоко – это снижает стресс и боль
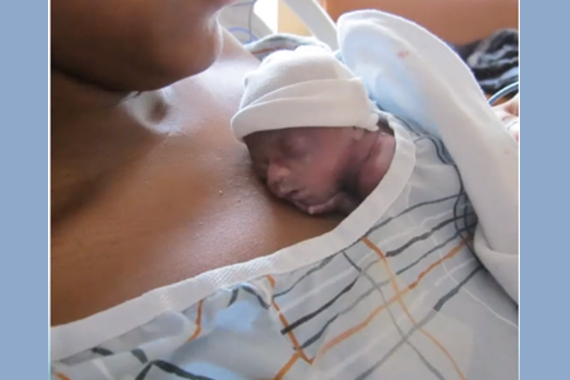
Когда наступает день родов, в них принимает участие вся команда: акушеры-гинекологи, неонатолог, реаниматолог, оказывается психологическая поддержка.
Первое что происходит, когда малыш рожден – оценка его дальнейших перспектив. Сценария три: скорая смерть, гибель, которая ожидается в ближайшие несколько часов или дней, или более-менее стабильное состояние, которое предполагает перевод ребенка в отделение для дальнейшего наблюдения и лечения.
«Когда мы знаем, что ребенку предстоит короткая жизнь, главная цель, которую мы ставим – достичь комфортного состояния, – уточняет доктор Парравичини. – Существуют нелекарственные стратегии: это контакт кожа к коже, положение на руках у родителей, пеленание, массаж, сосание (успокоительное, не с целью питания). Ребенку также можно дать молозиво, обеспечить по возможности грудное вскармливание, дать глюкозу перорально. Все это помогает уменьшить у новорожденного стресс и снизить боль».
Неонатолог говорит, что обеспечить контакт ребенка и родителей можно почти в любой, даже самой сложной ситуации.
Так, если имело место кесарево сечение, младенца подносят лицом к щеке матери, а затем его может взять на руки отец. Даже в случае, если у ребенка есть такие тяжелые патологии, как анэцефалия или гастрошизис, доктора нью-йоркской больницы готовы заранее скрыть эти дефекты от родителей безопасным для младенца способом (например, нетугое пеленание), но все же обеспечить физическое единение малыша и мамы с папой.
В случае, если младенец родился недоношенным, контакт кожа к коже тем более необходим – родной человек греет эффективнее, чем любой самый навороченный кювез.
Доктор Парравичини приводит пример пациента, рожденного на сроке 22 недели. Ребенок так и не смог задышать и умер спустя несколько часов после родов. Но все это время он был на груди у мамы, его сердце билось.
Если после родов состояние ребенка более-менее стабильно, и речь не идет о немедленной гибели, его вместе с мамой переводят в палату. Для участников программы есть специальные комнаты с домашней атмосферой, где может собраться вся семья – родители, бабушки, братья и сестры. Врачи строго следят за приватностью таких помещений и стараются не нарушать покой пациентов лишний раз.

Интересно, что, в отличие от российской практики, когда паллиативного новорожденного сразу забирают в реанимацию, в США возможен отказ от такой формы ухода за ребенком. Если нужно мониторить его состояние, малыша подключат к датчикам прямо в палате. Если родители считают, что в реанимации ему будет лучше – никто не откажет. Но с 2018 по 2019 год 98% участников программы отказались от реанимационных мероприятий.
Важно, что паллиативным детям часто не делают тех процедур, которые положены по стандарту в американских роддомах: у них не берут анализ крови, не дают им витамин К, не взвешивают и вообще стараются как можно меньше тормошить. Отказ от манипуляций родители подписывают заранее. Считается, что в случае паллиативного исхода все это бесполезно, зато добавляет малышу дискомфорта и сокращает его время на общение с мамой и папой.
Команда программы паллиативного ухода за новорожденными также убеждена в том, что, сколько бы ни осталось жить младенцу, ему необходимо грудное вскармливание.
«Конечно, в этом случае цель кормления – не дать ребенку положенное число калорий, а помочь ему избежать чувства голода, жажды, дискомфорта», – поясняет доктор Парравичини.
Она добавляет, что даже в случае серьезных лицевых аномалий или патологий ротовой полости, органов пищеварительной системы и других сложностей выход все равно находился. Бутылочки, зонды, шприцы – все шло в ход, и мамы с радостью сцеживались, чтобы дать своему малышу молоко.
Безусловно, в случае с паллиативными детьми не пренебрегают и обезболиванием. Есть критерии определения шкалы боли у новорожденных, применяются возможные препараты. Дети всегда обезболены, потому что Эльвира Парравичини и ее коллеги уверены: никто не должен уходить из жизни в мучениях.
Паллиативного ребенка можно забрать домой, и даже с его смертью помощь не заканчивается
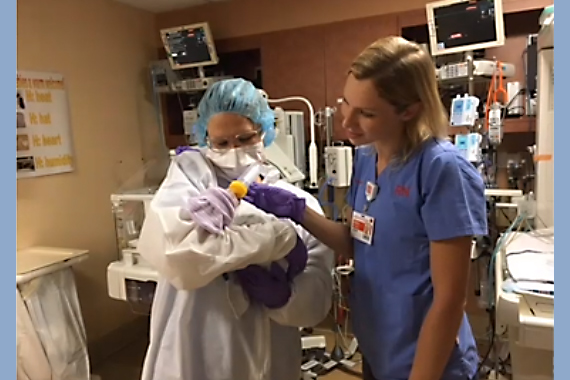
Если с момента рождения ребенок остается живым несколько дней, а его матери пора выписываться из больницы, встает вопрос о том, как быть дальше.
В американской практике естественно передать такого младенца работникам хосписа по месту его жительства.
«Большинство семей, которые выбрали путь сохранить проблемную беременность, очень хотят забрать ребенка домой. В этом случае к процессу должен подключиться местный хоспис. Мы стараемся, когда это возможно, познакомить семью с его сотрудниками хосписа заранее, чтобы они наладили общение и чтобы хоспис также был готов принять нового пациента и был осведомлены об особых требованиях и нуждах семей», – поясняет Парравичини.
Она уточняет, что в этом случае сотрудники хосписа готовы оказать семьям круглосуточную поддержку. Они могут организовать медицинский пост, предоставить консультации врачей, соцработника, юриста, оказать психологическую поддержку. Когда малыш уйдет из жизнь – помочь оформить документы и организовать похороны.
Есть также вариант, когда ребенка из роддома переводят в детскую больницу, куда имеют доступ сотрудники хосписа и в равной степени – родители и другие члены семьи. Они могут как организовать круглосуточное пребывание, так и оставлять время от времени ребенка на попечение врачей.
Эльвира Парравичини подчеркивает, что на данный момент программа не предоставляет медицинского сопровождения семей вне стен больницы – как только мать с ребенком покидают роддом, ее передают другим врачам. Однако психологическое сопровождение семей при этом продолжается, и оно не ограничивается даже моментом смерти малыша, а длится годы.
В качестве примера доктор Парравичини приводит историю семьи, в которой появились на свет мальчики-близнецы. Внешне они выглядели совершенно здоровыми, но у одного из детей была тяжелая патология сердца, не совместимая с жизнью. Родители выбрали вариант, при котором все будет происходить максимально естественно. Уже через день после родов они забрали обоих детей домой, и один из близнецов умер на девятый день жизни с хосписной поддержкой.
Через год команда программы паллиативной помощи встретилась с семьей вновь, и продолжала встречаться и отмечать дни рождения мальчиков – живущего и ушедшего. «Мы общались несколько лет и смогли принять участие в других родах, так что в семье появилось еще двое здоровых детей после близнецов», – вспоминает Эльвира Парравичини.
Помощь не заканчивается со смертью ребенка, она может продолжаться годами. Это и группы поддержки, и индивидуальная психотерапия, и дружеские встречи. Программа не бросает своих пациентов.
Когда родителей, получивших помощь, попросили описать, что они чувствовали и как могли бы рассказать о программе и о том, что такое перинатальный паллиатив, они отвечали так. «Это чистая, неподдельная любовь». «Это как объятия». «Это зонтик, который раскрывается, чтобы защитить ребенка». «Это уютный коридор между этой жизнью и следующей».






