
Представляем главу из новой книги «Основы паллиативной помощи», выпущенной Благотворительным фондом помощи хосписам «Вера».
Книга распространяется бесплатно, доступна электронная версия.
Как сообщать плохие новости (глава 3)
Как справиться с неопределенностью
У людей с заболеванием, ограничивающим продолжительность жизни, обычно возникает вопрос о прогнозе. Несмотря на то, что могут быть известны показатели медианы выживаемости, они относятся к среднестатистическому больному, а не к тому, кто находится рядом с вами. Прогноз зависит от множества факторов, как физических, так и психологических.
Таким образом, он всегда ограничивается обоснованным предположением. Когда речь идет об онкологическом заболевании на поздней стадии, врачи, как правило, излишне оптимистичны. Однако встречается и серьезная недооценка продолжительности жизни даже на несколько лет.
Говорить о прогнозе важно, поскольку эта информация дает пациенту и его семье возможность строить планы и менять приоритеты.
Таким образом, когда пациент спрашивает о прогнозе, часто у него есть для этого конкретные причины. Выяснение этих причин поможет дать наиболее адекватный ответ:
Пациент: «Доктор, сколько мне осталось?» Врач: «Прежде чем я попытаюсь ответить на ваш вопрос, могу ли я уточнить, почему вы сейчас спрашиваете об этом? Понимание поможет мне дать нужную вам информацию». Пациент: «Видите ли, моя дочь в следующем году выходит замуж, и я боюсь, что не доживу до этого… она говорила о переносе на более раннее время, и я не знаю, что делать».
Узнав, почему больного волнует прогноз, важно отметить, что никто на самом деле не может знать прогноза каждого конкретного человека, особенно в случае неонкологических заболеваний, ограничивающих продолжительность жизни, в связи с непредсказуемым характером этих заболеваний и невозможностью предвидеть, удастся ли пациенту оправиться от очередного обострения хронической болезни или новой инфекции.
Тем не менее в этой ситуации можно предложить принцип ежедневника:
Пациент: «Доктор, сколько мне осталось?» Врач: «К сожалению, на этот вопрос никто не сможет ответить точно. Все, что мы скажем об этом, будет «наиболее вероятной догадкой», и обычно мы плохо умеем угадывать.
Однако один из ориентировочных способов заглянуть вперед — оглянуться назад и посмотреть, какие изменения с вами происходили. Если вам становилось хуже с каждым месяцем, наверное, можно говорить о планировании сразу на несколько месяцев вперед. Если вам было хуже с каждой неделей, видимо, можно строить планы на несколько недель вперед. Если вы чувствовали себя хуже с каждым днем — на несколько дней вперед».
Постарайтесь не указывать конкретные сроки, поскольку некоторые пациенты воспринимают это слишком буквально.
«Точные» прогнозы могут толкать некоторых людей на необдуманные поступки или, напротив, делают их заложниками болезни, отчего по мере приближения названного врачами срока они все больше пугаются.
Кроме того, пациенты и врачи могут абсолютно по-разному интерпретировать примерный прогноз: Врач: «Может быть, 2–3 месяца, а может быть и 2–3 года». Пациент — семье (позднее): «Врач сказал, что мне осталось только 2 месяца». Или: «Врач сказал, что у меня есть по крайней мере три года».
Скажите, что вы осознаете, насколько сложно жить в ситуации неопределенности, и обсудите стратегии, как помочь справиться и сохранить надежду, если это вообще возможно:
• с таким заболеванием вы чувствуете себя примерно как на американских горках: «В некоторых отношениях эта болезнь может быть непредсказуемой. У вас будут хорошие времена, но, возможно, будут и плохие. Когда такое случается, это непросто, однако важно наслаждаться хорошими моментами, когда вы чувствуете себя хорошо»;
• иногда нужно надеяться на лучшее, но готовиться к худшему: «Важно сохранять надежду и при этом осознавать, что вам может захотеться сделать какие-то дела, которые обычно мы откладываем на потом»;
• ставьте себе цели в виде определенных событий или дат: «Замечательно, что вы готовитесь через несколько месяцев стать дедушкой. Это прекрасное событие, которому вы можете уделить особое внимание»;
• Как бы ни было тяжело, живите одним днем: «Важно строить планы на будущее, но иногда нам приходится признать, что надо принимать каждый день таким, какой он есть, и делать то, что нам хочется или что мы можем».
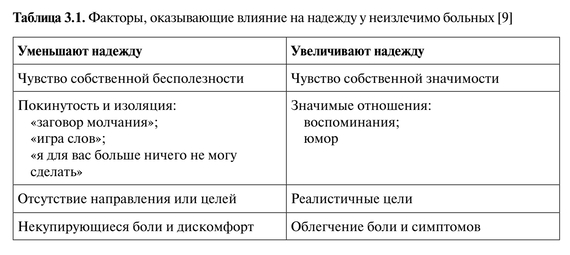
Надежда

«Надежда — это когда ожидание в отношении достижения цели больше нуля».
Надежда играет важную роль: она дает направление и цель в жизни, делает человека устойчивым, помогает справляться с неприятностями. Надежда очень важна для поддержания психологического равновесия и особенно важна, когда нужно справляться с болезнью, ограничивающей продолжительность жизни.
Надежда базируется на следующих элементах:
- опыт — принятие того, что все происходящее с нами (победы и поражения), — это часть жизни любого человека; для удовлетворения жизнью нужно прежде всего «быть», а не только достигать чего-то;
- осмысление и признание своей прошлой, настоящей и будущей жизни;
- отношения — связь с другими людьми [7].
Эти элементы могут иметь различное происхождение — внешнее (семья) или внутреннее (личностные черты).
Для поддержания надежды нужна цель. Установление вместе с пациентом реалистичных целей — один из способов сохранения и поддержания надежды.
Иногда необходимо разбить конечную цель (возможно, нереалистичную) на несколько (более реалистичных) «мини-целей».
Таким образом, если пациент говорит: «Я хочу вылечиться» или страдающий параплегией: «Я хочу снова ходить», — сначала можно ответить следующим образом: «Я понял, о чем вы говорите… это ваша конечная цель. Но я думаю, будет полезно, если мы сможем договориться о нескольких краткосрочных целях. Они дадут всем ощутимый результат. Что вы об этом думаете?»
Установление целей — неотъемлемая часть ухода за пациентами с заболеваниями, ограничивающими продолжительность жизни, а также важнейший элемент паллиативной помощи. В одном из исследований врачи и медсестры в двух отделениях паллиативной помощи ставили значительно больше целей, чем их коллеги в многопрофильной больнице.
Известие о тяжелой правде не равносильно разрушению надежды. Однако, когда человек теряет контроль над ситуацией, его жизнь может утратить смысл, отчего возникает чувство безнадежности. На самом деле, признание затруднительного положения пациента и установление небольших достижимых целей, придающих ему веру в то, что он контролирует ситуацию, часто укрепляет надежду. Таким образом, при условии, что больному, приближающемуся к смерти, обеспечена качественная помощь и комфортное состояние, есть возможность усилить его надежду.
Облегчение боли и симптомов

Работа с семьей
Оказание паллиативной помощи всегда включает поддержку родственников и близких друзей пациента. Это повышает эффективность помощи пациенту и ухода за ним.
Как правило, необходимо, чтобы врач сам инициировал и осуществлял взаимодействие с семьей. Поскольку консультация врача ориентирована прежде всего на пациента, о семье легко забыть.
Однако родственники больного лучше всего помогут вам в обеспечении качественного ухода; членов семьи необходимо включать в процесс ухода за больным и помочь им пережить это тяжелое и эмоциональное время.
Динамика семейных отношений
Онкологическое заболевание меняет психодинамику семьи либо к лучшему, либо к худшему.
Дисфункциональная семейная психодинамика может отмечаться и до постановки диагноза заболевания, ограничивающего продолжительность жизни. Медицинским работникам необходимо установить объем своих функций и возможностей, а также определить приоритеты в помощи пациенту и оказании поддержки его родственникам.
Внутри семьи может возникать столкновение между желанием довериться и получить эмоциональную и практическую поддержку, с одной стороны, и желанием защитить любимых людей, особенно детей или немощных родителей, от страдания — с другой.
Часто возникает заговор молчания (негласный договор), который может быть источником напряжения, поскольку мешает говорить о чувствах, страхах, о будущем и подготовке к смерти.
Работать в такой ситуации может быть нелегко.
Обмен информацией

В конечном счете дееспособные пациенты имеют право знать о своем диагнозе и решать, кому передавать эту информацию. Иногда это трудно объяснить родственникам, которые порой считают, что защищают пациента, скрывая от него плохие новости.
К таким случаям следует подходить с особым вниманием и дипломатичностью, однако медицинские работники всегда должны помнить о своих обязанностях и о правовом поле, в котором они действуют.
Таким образом, врачу следует обязательно выяснить у пациента, кому можно передавать информацию и в каком объеме.
Если данные о диагнозе, плане ведения и прогнозе будут сильно различаться у пациента и его близких, это может отдалить их друг от друга.
Первая реакция обычно бывает следующей: «Доктор, вы ведь не собираетесь рассказать ему?» «Мы не хотели бы говорить ему об этом».
Такие реплики могут быть проявлением первой реакции родственников в состоянии шока, возникающей из их инстинктивного желания защитить любимого человека от боли. Это не должно служить оправданием тому, что пациенту ничего не говорят. Учитывая, что членам семьи важно поддерживать друг друга, следует помочь родственникам перейти от такой реакции к позиции большей открытости и доверия.
Семья не может запретить врачу обсуждать с пациентом его диагноз и прогноз.
Конечно, учитывая этические нормы врачебной тайны, понятно, что сообщать диагноз родственникам можно только с явного или неявного разрешения пациента, а не наоборот. Имеет смысл сказать близким пациента:
«Мы никогда не станем навязывать информацию вашему близкому. Однако эти сведения касаются его самого, и, если он спросит об этом, нам придется поговорить с ним. Конечно, если такая ситуация возникнет, мы бы предпочли, чтобы вы приняли участие в этом разговоре».
На практике многое свидетельствует в пользу совместных обсуждений (с участием пациента, родственников, врача и медсестры) на этапе сообщения диагноза и позже.
Это позволяет избежать тайн и «заговора молчания», когда пациент исключается из процесса обмена информацией. Кроме того, присутствие на встрече медицинской сестры может способствовать уточнению, что именно должно обсуждаться. Врач может также воспользоваться возможностью увидеться отдельно с пациентом и отдельно с его семьей.
При обсуждении диагноза с семьей так же, как и при разговоре с самим пациентом, описанном выше, важно проявлять чуткость, ведь родственникам тоже нужно время, чтобы примириться с тем, что стоит за подобной новостью.
Вовлечение семьи в стационарную помощь пациенту
Члены семьи могут рассматривать госпитализацию в больницу или отделение паллиативной помощи как поражение. Они могут чувствовать, что должны справляться со всеми нуждами пациента дома, особенно если он сам этого хочет. Важно подчеркнуть, как хорошо они заботятся о своем родственнике и что госпитализация требуется в связи с особыми обстоятельствами.
Следует также отдельно обратить внимание на то, что пока пациент находится в отделении, очень важно присутствие рядом членов семьи. По возможности следует поощрять неограниченные посещения. Страх разлуки с семьей можно уменьшить, если поощрять дальнейшую помощь родственников в уходе за пациентом: например, они могут поправлять подушки, следить, чтобы в кувшине была вода, помогать во время еды, ухаживать за полостью рта.
Некоторых родственников, например, нужно научить вести себя как дома: сидеть и читать книгу или газету, вязать, вместе с пациентом смотреть телевизор. Они должны знать, что не обязаны поддерживать утомительные разговоры.
При необходимости и возможности должно быть организовано круглосуточное посещение, особенно если пациент до конца жизни не сможет вернуться домой.
Планирование выписки
Одним пациентам с заболеваниями, ограничивающими продолжительность жизни, становится лучше настолько, что они могут вернуться домой. А другие, приблизившись к концу жизни, хотят умереть у себя дома.
Очевидно, что многие семьи испытывают страх перед тем, что их ждет, когда пациента выпишут из стационара.
Для того чтобы развеять эти страхи или подтвердить, что выписка нецелесообразна, можно организовать под наблюдением специалиста визит домой в дневное время или пребывание дома на выходных.
О планировании выписки следует подробно поговорить с семьей прежде, чем пациент отправится домой. Родственникам необходимо знать, кто координирует помощь пациенту и кому звонить с вопросами и в случае чрезвычайной ситуации.
Дома члены семьи часто чрезмерно опекают пациента, делая много лишнего. Это может утомлять и расстраивать больного. Команда медицинских специалистов должна поддержать пациента и объяснить семье, что он может и что не может делать, а также рассказать о том, как важно предоставить ему максимальную независимость.
Разъяснение хода лечения
Чтобы члены семьи чувствовали, что участвуют в оказании помощи, на каждом этапе пребывания пациента в стационаре следует объяснять им все аспекты лечения. Когда пациент близок к смерти, нужно пояснить, каким образом можно заботиться о нем.
Например, если ему становится трудно глотать, могут потребоваться инъекции препаратов для купирования боли и других симптомов.
Когда больной умер
Паллиативная помощь не заканчивается со смертью пациента. Медицинские работники обязаны оказывать помощь родственникам умершего. Важно позволить родственникам, если они хотят, позаботиться о своем любимом человеке сразу после его смерти. Следует выделить время для разговора с родственниками и убедиться, что они осведомлены о возможности встретиться снова в случае появления вопросов или каких-либо проблем.
Часто членов семьи преследует ложное чувство вины: «Как жаль, что я этого не сделал!» «Если бы он лег в больницу раньше, он мог бы остаться жив». Следует дать им возможность поделиться такими чувствами. Это легко упустить из виду, когда в нашем внимании срочно нуждаются другие пациенты.
Иллюстрации Оксаны Романовой








