Лечить, а не расшаркиваться?
Пост учредителя благотворительного фонда помощи хосписам «Вера» Нюты Федермессер напомнил многим об унижении и стыде, которые им пришлось пережить в российских больницах. Однако кому-то вопрос о бытовых удобствах и этичном обращении в реанимации кажется праздным: «Здесь спасают жизни, какие могут быть нежности?», «Мне не надо, чтоб передо мной расшаркивались, мне нужно, чтоб меня лечили!», «Зачем туалет в реанимации, когда у пациента нет сил встать?»
Между тем, в реанимации тяжело не только физически: там страдает и психика. В медицинской литературе можно встретить упоминание так называемого постреанимационного синдрома (Post-intensive care syndrome (PICS)), который развивается после пребывания в отделении интенсивной терапии и реанимации (ОРИТ). Чаще всего это апатия, депрессия, посттравматическое стрессовое расстройство, тревожность, проблемы с концентрацией внимания, бессонница, слабость и прочее. Причем постреанимационный синдром развивается и у родных пациентов, которые ухаживали за ними.
Стресс, который в условиях реанимации испытывает пациент, может ухудшать его состояние. Если персонал ведет себя грубо, это усугубляет ситуацию, и такая проблема есть не только в России: опрос в США показал, что около 20% пациентов ОРИТ подверглись неуважительному обращению, которое специалисты одной из Бостонских клиник приравнивают по негативному эффекту к врачебной ошибке.
Уважительное обращение с пациентом, напротив, уменьшает риск развития постреанимационного синдрома. Пациенты, которые были удовлетворены общением с персоналом, потом более охотно и своевременно обращались за медицинской помощью, в том числе профилактической.
«Я более 10 лет работала в отделениях реанимации и считала, что здесь не до дискуссий об этических вопросах, — признается врач-анестезиолог-реаниматолог, психолог Варвара Брусницына, эксперт учебного отдела ГБУЗ «Московский многопрофильный центр паллиативной помощи» ДЗМ. — В реанимации всегда очень много работы, врачам некогда… Я изменила свое мнение после того, как побывала в реанимации в качестве пациента. Все лежали без одежды и в одном боксе, мужчины и женщины. Я помню, мне было холодно, я лежала в оцепенении и испытывала жуткий стыд. Это было ужасно!»
От чего зависят правила, установленные в ОРИТ?
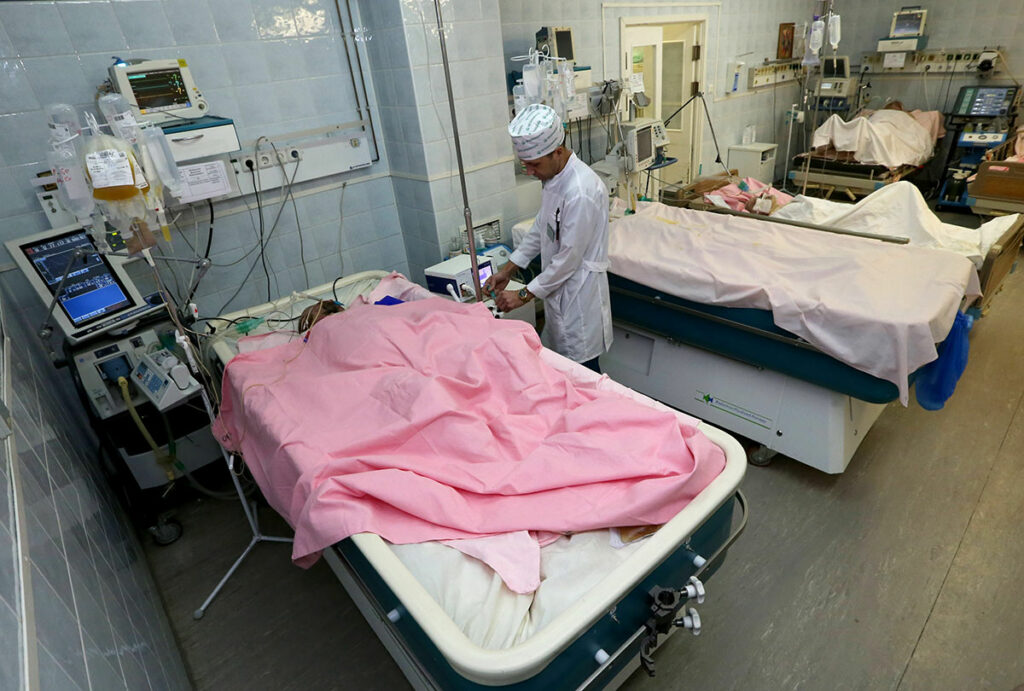
«Реанимация реанимации рознь, — поясняет Брусницына. — Есть реанимация с так называемым противошоковым залом. В такую палату попадают пациенты в критическом, шоковом, нестабильном состоянии: например, людей после серьезных ДТП с тяжелыми сочетанными травмами, после удара электротоком, пациентов с острой сердечной недостаточностью, тяжелым отравлением, большой кровопотерей, сепсисом и т.д. А есть послеоперационные хирургические, кардиологические реанимации: туда попадают пациенты после любой операции, которая требует дальнейшего наблюдения — кесарева сечения, операции на сердце, удаления аппендикса и т.п. Таких пациентов, как правило, будят сразу после наркоза и наблюдают какое-то время.
«Вот в таких отделениях, в первую очередь, и нужны изменения этического плана, — считает Варвара Брусницына. — Если человек в сознании и может вставать, ходить в судно для него — абсурд. Если он в сознании, находиться в боксе с пациентами противоположного пола без ширмы — однозначно неправильно».
Лежать голым, снять крестик и обручальное кольцо, — а зачем?
Чтобы понять, что можно менять, а что нет, надо знать, для чего в реанимации установлены те или иные правила.
Пациент поступает в палату полностью раздетым не потому, что кто-то хочет его унизить, а потому, что в экстренной ситуации врачам нужен свободный доступ к телу. «В нетяжелых случаях человек может лежать и в специальной пижаме, которая завязывается или застегивается на молнии, обеспечивая доступ к телу, — объясняет врач-хирург Анна Ермолова (имя изменено). — Но если пациент тяжелый или вдруг ухудшится, на то, чтобы расстегнуть или развязать одежду, уйдут драгоценные секунды. Кроме того, в реанимации надо видеть кожу пациента: синяки, сыпь и т.д.»
Пациента в ОРИТ обычно накрывают стерильной простыней: здесь стараются не использовать шерстяные, пуховые одеяла, т.к. это источник инфекции. Многое зависит от конкретной больницы: где-то пациента укроют и одеялом, если ему холодно, где-то в наличии только простыня.
Иногда все оказывается лучше, чем ожидалось. Вот как описывает свой опыт плановой операции Инна М. (имя изменено), пациентка одной из московских госбольниц: «За 10 минут до операции в палату зашла сестра с белым пакетиком в руках:
– Наденьте это, пожалуйста!
– А это что, – уточняю.
– Одноразовые трусики.
Потом она раскрыла надо мной голубую простыню, и в таком почти древнеримском достоинстве я легла на каталки. Сверху – одеяло. В операционную ехали без пересадок, а там уже, накрыв меня стерильной простыней, стянули все нестерильное. Трусы оставили, в них и оперировали, между прочим, под музыку Баха. Обратно меня вернули в том же самом виде, что и забрали. Так что обнажаться не пришлось».
Кольца в ОРИТ снимают или просят снять, потому что пальцы могут отекать. Да и само наличие металла может быть опасным. «В реанимации с пациентов весь металл снимают, — рассказывает Ермолова. — Если потребуется дефибриллятор (а это ток), это чревато электротравмой. Деревянный крестик оставить можно, но не на груди: это тоже может мешать реанимации». В противошоковой палате очевидно, что так и должно быть. Но и в палате пробуждения (после наркоза), в «обычной» реанимации никто не гарантирует, что состояние пациента резко не ухудшится.
Телефоны, ценные вещи забирают, они хранятся в сейфе. Что и понятно: сохраннее будут. Но если пациент пришел в себя и хочет позвонить родным? Тут все зависит от персонала больницы. Во многих случаях позволяют и позвонить, и даже увидеться: доступ родственников в реанимацию стал возможен, точнее, «легализован», в России 5 лет назад.
Для врача-хирурга Анны Ермоловой, которая лежала в ОРИТ после операции, на первом месте было участливое отношение персонала, а не бытовые удобства: «Состояние такое, что мне было все равно — какой туалет, еда, кто рядом лежит, — вспоминает она. — Кольца сняла сама, крестик переодела на ногу. Туалет — на судно. Мне было вполне комфортно, ведь меня укутывали, говорили, какая я молодец, и дали позвонить родным!»
Что касается туалета: в отделении он действительно зачастую предусмотрен только для сотрудников, ведь пациенты не в том состоянии, чтобы куда-то пойти. Когда человек окрепнет, его переведут в другое отделение, где есть все удобства. Но бывает, что он приходит в себя и уже в состоянии хотя бы с чужой помощью встать. Кресла-туалет и ширма могли бы быть выходом. Но в стандартное оснащение ОРИТ они, увы, не входят, и тут все зависит от доброй воли персонала и бюджета больницы.
То же касается и ширм или перегородок: «У одних больниц деньги на это есть, у других нет», — рассказывает Варвара Брусницына. К тому же, многие отделения реанимации переоборудованы из других отделений, а больничные корпуса зачастую давно: поток пациентов увеличился, а помещения все те же — места не хватает. Помимо кроватей в палате реанимации и интенсивной терапии нужно разместить массу оборудования: аппарат искусственной вентиляции легких, мониторы, насосы для интубации трахеи и для зондового питания, дефибриллятор, электрокардиограф, портативные аппараты УЗИ и рентген, электроэнцефалограф, аппарат для пневмокомпрессорной профилактики и т.д.
С точки зрения срочной помощи ширмы… только мешают. Но появятся они или нет — во многом зависит от позиции руководства больницы, неравнодушия сотрудников.
Зачем привязывать больного?
От оснащения больницы, как ни странно, может зависеть вопрос — привязывать ли пациента, который находится в сильном возбуждении, или нет. От такого состояния никто не застрахован: психомоторное возбуждение, как объясняет врач-реаниматолог Варвара Брусницына, может возникнуть при любой интоксикации. Даже при инсульте происходит своего рода интоксикация — ишемизированными участками мозга.
«Есть мягкие вязки — их как раз используют за границей — они изготовлены из специального фиксирующего материала, который стоит дорого. Не каждая больница может себе позволить, — объясняет Варвара Брусницына. — Другой вариант — седатировать пациента, по-простому говоря, успокоить медикаментозно. Для этого нужны качественные и безопасные седативные препараты. В больнице им.Юдина в Москве, где я работала, они были, поэтому мы не фиксировали таких больных, а седатировали. Но в таком случае за пациентами нужно постоянно наблюдать и грамотно подбирать препараты, а они, опять же, дорогие и есть не везде».
Врач рассказывает, что в самих вязках нет ничего плохого, если они используются при необходимости, например, до того, как подействует медикаментозная седация. Часто фиксируют пожилых людей после операции, потому что, приходя в себя, они могут попытаться встать и уйти, либо упасть и сломать себе что-нибудь.
«Фиксирование пациента в состоянии возбуждения делается для его безопасности. Когда же адекватного пациента привязывают «на всякий случай», потому что персонал решил пойти пообедать, и в блоке никого нет — это уму непостижимо! Такого не должно быть нигде и никогда», — говорит врач-реаниматолог.
Зачем защищать человеческое достоинство в ОРИТ?
Здравоохранение постепенно движется от отношения к пациенту как к «сломавшемуся механизму» к модели партнерских отношений, где больного воспринимают как личность. На Западе такая модель медицинской коммуникации начала развиваться еще в 1960-е годы.
Медики учатся, например, таким принципам обращения с больным:
— даже проводя манипуляцию больному без сознания, комментировать свои действия («сейчас мне нужно ощупать ваш живот»), и тем более спрашивать разрешения на манипуляции у тех, кто в сознании.
— никогда не обращаться к пациенту фамильярно, «милый», «дорогуша», а только уважительно, на «вы», по имени или имени-отчеству.
— стучаться в дверь прежде, чем войти в палату, причем это правило актуально для любого персонала больницы, от уборщицы до главврача.
— оставлять у пациента оголенными только те части тела, к которым нужен доступ.
— при обходе и разговоре с пациентом не отвлекаться на мессенджеры, звонки, на других больных и их истории болезни.
В российских медицинских вузах коммуникацию преподают очень ограничено, поэтому врач или медсестра, заинтересованные в проблеме, вынуждены наверстывать нужные знания сами — в школах и на курсах по медицинской коммуникации. «В медвузах преподают деонтологию и психологию, но это теория. Когда врач начинает практиковать, он не понимает, как приложить эту теорию на деле, — объясняет Максим Котов, хирург-онколог, преподаватель в школе медицинской коммуникации. — Обучение в школах медицинской коммуникации — это практика: симулированный пациент, балинтовские группы, где обсуждаются реальные клинические случаи».
Даже один энергичный врач может изменить многое: «К нам в центр паллиативной помощи (Московский многопрофильный центр паллиативной помощи ДЗМ — Ред.) приходили на учебу реаниматологи из других больниц, где открывались паллиативные отделения, — вспоминает Варвара Брусницына. — Одна врач-реаниматолог потом добилась, чтоб в их отделении интенсивной терапии появился душ для пациентов. Она обосновала необходимость этого, под душ выделили небольшое помещение, закупили специальную кровать, в которой можно мыть лежачих пациентов: она резиновая, с бортами, и устроена так, что вода стекает через отверстие. Я думаю, многое можно поменять уже сейчас, хотя порой это долгая борьба».